Доброкачественные опухоли яичников клинические рекомендации
Содержание
Неэпителильные опухоли яичников
- Герминогенные опухоли
- Опухоли стромы полового тяжа
- Дисгерминома
- Опухоль желточного мешка
- Тератома
- Гранулезоклеточная опухоль
АФП — альфа-фетопротеин
ГКСФ – гранулоцитарный колониестимулирующий фактор
КТ – компьютерная томография
ЛДГ — лактатдегидрогеназа
МРТ — магниторезонансная томография
ПЭТ-КТ позитронно-эмиссионная томография, совмещенная с КТ
УЗИ ультразвуковое исследование
? – ХГЧ – субъединица хорионического гонадотропина человека
ЭКГ – электрокардиография
Термины и определения
Неэпителиальные опухоли яичников – гетерогенная группа злокачественных опухолей яичников, исходящих не из покровного эпителия ячиников.
1.1 Определение
Неэпителиальные опухоли яичников – гетерогенная группа злокачественных опухолей яичников, исходящих не из покровного эпителия ячиников.
1.2 Этиология
Причина возникновения неэпителиальных опухолей яичников до сих пор четко не установлена.
1.3 Эпидемиология
Неэпителиальные опухоли яичников составляют 10 % всех злокачественных опухолей яичников (1).
К ним относятся: герминогенные новообразования, опухоли стромы полового тяжа, редкие опухоли (саркомы, липидноклеточная и др.) и метастатические опухоли яичников.
Герминогенные опухоли обычно диагностируются в первые 20 лет жизни, тогда как для опухолей стромы полового тяжа характерен возраст 40-50 лет.
1.5 Классификация
Международная гистологическая классификация (2010)
- внутрипротоковая герминогенная неоплазия неспецифического типа,
- семинома (варианты — семинома с клетками синцитиотрофобласта, сперматоцитарная семинома и сперматоцитарная семинома с саркомой),
- эмбриональный рак,
- опухоль желточного мешка,
- трофобластические опухоли (варианты — хориокарцинома, монофазная хориокарцинома, трофобластическая опухоль места крепления плаценты)
- тератома (варианты – дермоидная киста, монодермальная тератома, тератома с соматической малигнизацией),
- смешанные опухоли (с более, чем одним гистологическим вариантом).
1.6 Стадирование
Стадирование опухолей яичка осуществляется в соответствие с классификацией TNM.
Стадирование опухолей яичка по системе TNM7 (2010)
T – первичная опухоль
- Tx – недостаточно данных для оценки первичной опухоли.
·T0 – первичная опухоль не определяется.
·Tis – рак in situ (преинвазивный рак).
·T1 – опухоль ограничена яичниками:
—T1a – опухоль ограничена одним яичником, капсула цела, нет опухолевых клеток в асцитической жидкости или смывах из брюшной полости, нет сосочковых разрастаний по наружной поверхности опухоли;
—T1b – поражены оба яичника, капсула цела, нет опухолевых клеток в асцитической жидкости или смывах из брюшной полости, нет сосочковых разрастаний по наружной поверхности опухоли;
—T1c – опухоль ограничена яичниками, имеются разрыв капсулы, опухолевые клетки в асцитической жидкости или смывах из брюшной полости или сосочковые разрастания по наружной поверхности опухоли.
·T2 – опухоль ограничена малым тазом:
—T2a – распространение на или метастазы в матку или маточные трубы, нет опухолевых клеток в асцитической жидкости или смывах из брюшной полости;
—T2b – распространение на другие структуры малого таза, нет опухолевых клеток в асцитической жидкости или смывах из брюшной полости;
—T2c – распространение в пределах малого таза, имеются опухолевые клетки в асцитической жидкости или смывах из брюшной полости.
·T3 – Имеются метастазы по брюшине за пределами малого таза:
—T3a – микрометастазы по брюшине;
—T3b – метастазы по брюшине диаметром не более 2 см;
—T3c – метастазы по брюшине диаметром > 2 см.
N – регионарные лимфатические узлы
·Nx – недостаточно данных для оценки состояния регионарных лимфатических узлов.
·N0 – метастазов в регионарных лимфатических узлах нет.
·N1 – метастазы в регионарных лимфатических узлах.
M – отдаленные метастазы
- Mx – недостаточно данных для выявления отдаленных метастазов.
·M0 – отдаленных метастазов нет.
·M1 – отдаленные метастазы (включая метастазы в паренхиму печени и плевральный выпот, в котором выявлены опухолевые клетки).
Группировка по стадиям
| Стадия IA | T1a | N0 | M0 |
| Стадия IB | T1b | N0 | M0 |
| Стадия IC | T1c | N0 | M0 |
| Стадия IIA | T2a | N0 | M0 |
| Стадия IIB | T2b | N0 | M0 |
| Стадия IIC | T2c | N0 | M0 |
| Стадия IIIA | T3a | N0 | M0 |
| Стадия IIIB | T3b | N0 | M0 |
| Стадия IIIC | T3c | N0 | M0 |
| Любой T | N1 | M0 | |
| Стадия IV | Любой T | Любой N | M1 |
2.1 Жалобы и анамнез
- Рекомендуется тщательный сбор жалоб и анамнеза у пациента с целью выявления факторов, которые могут повлиять на выбор тактики лечения.
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — IV)
2.2 Физикальное обследование
- Рекомендуется тщательный физикальный осмотр, включающий гинекологическое исследование.
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — IV)
При нарушении или отсутствии менструального цикла – консультация генетика, при установлении диагноза дисгенезии гонад – показано двустороннее удаление гонад
2.3 Лабораторная диагностика
- Рекомендуется выполнять: развернутые клинический и биохимический анализы крови, онкомаркеры АФП, ? — ХГЧ и ЛДГ, ингибин В, Са 125, исследование свёртывающей системы крови, анализ мочи. Патоморфологическое исследование готового, биопсийного или послеоперационного материала.
Уровень убедительности рекомендаций — A (уровень достоверности доказательств — Iа)
2.4 Инструментальная диагностика
- Ультразвуковое исследование органов малого таза, брюшной полости, почек, забрюшинного пространства.
Уровень убедительности рекомендаций – В (уровень достоверности доказательств — IIb)
- Рентгенография органов грудной клетки.
Уровень убедительности рекомендаций – В (уровень достоверности доказательств — IIb)
- КТ органов грудной клетки, брюшной полости и малого таза с внутривенным контрастированием (у пациенток с недисгерминомой при подозрении на наличие метастазов по данным рентгенографии или УЗИ после завершения химиотерапии, либо с целью уточнения локализации метастатических очагов перед хирургическим лечением).
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — III)
- Рекомендуется выполнить МРТ головного мозга с внутривенным контрастированием при высоком уровне ? — ХГЧ (свыше 50000 мМЕ/мл или множественных метастазах в легкие) в связи с высоким риском метастатического поражения головного мозга (2).
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — III)
- Рекомендуется выполнить остеосцинтиграфию при подозрении на метастатическое поражение костей скелета.
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — IV)
- Рекомендуется выполнить биопсию под контролем УЗИ/КТ при внегонадной локализации первичной опухоли.
Уровень убедительности рекомендаций — C (уровень достоверности доказательств — IV)
2.5 Иная диагностика
по клиническим показаниям.
3.1 Герминогенные опухоли яичников
Для выбора правильной тактики лечения принципиально разделение всех герминогенных опухолей яичников на дисгерминомы и недисгерминомы.
К недисгерминомам относят опухоль желточного мешка, эмбриональный рак, хориокарциному, полиэмбриому, незрелую тератому, смешанную герминогенную опухоль. Диагноз “дисгерминома” устанавливают не только на основании морфологического заключения.
Для этого необходимы нормальный уровень АФП и уровень ? — ХГЧ, не превышающий 200 Е/мл. В остальных случаях опухоль должна трактоваться как недисгерминома и лечиться сответственно.
Все стадии
3.1.1 Хирургический этап
- рекомендуемый объем хирургического вмешательства- — аднексэктомия.
Уровень убедительности рекомендаций — A (уровень достоверности доказательств — Ia)
Источник: https://medi.ru/klinicheskie-rekomendatsii/neepitelilnye-opukholi-yaichnikov_14100/
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки.
Развитие доброкачественной опухоли яичника может сопровождаться болями в животе, нарушением менструальной и репродуктивной функций, дизурией, расстройством дефекации, увеличением размеров живота.
Диагностика доброкачественных опухолей яичников основывается на данных влагалищного исследования, УЗИ, определении опухолевых маркеров, МРТ, лапароскопии и др. исследований. Лечение опухолей яичников оперативное в целях восстановления специфических женских функций и исключения малигнизации.
Доброкачественные опухоли яичников являются острой проблемой гинекологии, поскольку довольно часто развиваются у женщин детородного возраста, вызывая снижение репродуктивного потенциала.
Среди всех образований яичников доброкачественные опухоли составляют около 80%, однако многие из них склонны к малигнизации.
Своевременное выявление и удаление овариальных опухолей крайне актуально в плане профилактики рака яичников.
Причины развития доброкачественных опухолей яичников
Вопрос о причинности доброкачественных опухолей яичников остается дискуссионным. Различные теории рассматривают в качестве этиологических моментов гормональную, вирусную, генетическую природу овариальных опухолей.
Считается, что развитию доброкачественных опухолей яичников предшествует состояние гиперэстрогении, вызывающее диффузную, а затем и очаговую гиперплазию и пролиферацию клеток. В развитии герминогенных образований и опухолей полового тяжа играют роль эмбриональные нарушения.
К группам риска по развитию доброкачественных опухолей яичников относятся женщины с высоким инфекционным индексом и преморбидным фоном; поздним менархе и нарушением становления менструальной функции; ранним климаксом; частыми воспаления яичников и придатков матки (оофоритами, аднекситами), первичным бесплодием, миомой матки, первичной аменореей, абортами. Доброкачественные опухоли яичников нередко бывают ассоциированы с наследственными эндокринопатиями – сахарным диабетом, заболеваниями щитовидной железы, носительством ВПЧ и вируса герпеса II типа.
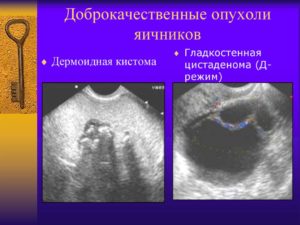
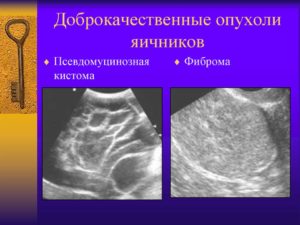
Классификация доброкачественных опухолей яичников
Согласно клинико-морфологической классификации доброкачественных опухолей яичников выделяют:
- эпителиальные опухоли (поверхностные эпителиальностромальные)
Доброкачественные опухоли яичников эпителиального типа представлены серозными, муцинозными, эндометриоидными, светлоклеточными (мезонефроидными), смешанными эпителиальными опухолями и опухолями Бреннера. Наиболее часто среди них оперативная гинекология сталкивается с цистаденомой и аденомой.
- опухоли полового тяжа и стромальные
Основным видом стромальных опухолей является фиброма яичника.
К числу герминогенных опухолей относятся тератомы, дермоидные кисты и др.
По признаку гормональной активности дифференцируют гормонально неактивные и гормонпродуцирующие доброкачественные опухоли яичников. Последние из них могут быть феминизирующими и верилизирующими.
Симптомы доброкачественных опухолей яичников
К ранним и относительно постоянным симптомам доброкачественных опухолей яичников относятся тянущие, преимущественно односторонней боли с локализацией внизу живота, не связанные с менструацией. Могут наблюдаться поллакиурия и метеоризм в результате давления опухоли на мочевой пузырь и кишечник. На этом фоне пациентки нередко отмечают увеличение размеров живота.
По мере своего роста доброкачественные опухоли яичников обычно образуют ножку, в состав которой входят связки артерии, лимфатические сосуды, нервы. В связи с этим нередко клиника манифестирует с симптомов острого живота, обусловленного перекрутом ножки опухоли, сдавлением сосудов, ишемией и некрозом.
У четверти пациенток с доброкачественными опухолями яичников наблюдается нарушение менструального цикла, бесплодие. При фибромах яичников могут развиваться анемия, асцит и гидроторакс, которые регрессируют после удаления опухолей.
Феминизирующие опухоли способствуют преждевременному половому созреванию девочек, гиперплазии эндометрия, дисфункциональным маточным кровотечениям в репродуктивном возрасте, кровянистым выделениям в постменопаузе.Вирилизирующие доброкачественные опухоли яичников сопровождаются признаками маскулинизации: аменореей, гипотрофией молочных желез, бесплодием, огрубением голоса, гирсутизмом, гипертрофией клитора, облысением.
Диагностика доброкачественных опухолей яичников
Доброкачественные опухоли яичников распознаются с учетом данных анамнеза и инструментальных обследований.
При гинекологическом исследовании определяется наличие опухоли, ее локализация, величина, консистенция, подвижность, чувствительность, характер поверхности, взаимоотношения с органами малого таза. Проведение ректовагинального исследования позволяет исключить прорастание опухоли в смежные органы.
Трансабдоминальное УЗИ и трансвагинальная эхография в 96% случаев позволяют дифференцировать доброкачественные опухоли яичников от миомы матки, воспалительных процессов в придатках. В нетипичных случаях показано проведение компьютерной и/или магнитно-резонансной томографии.
При обнаружении любых опухолевых процессов в яичниках производится определение опухолевых маркеров (СА-19, СА-125 и др.). При нарушениях менструального цикла или постменопаузальных кровотечениях прибегают к проведению раздельного диагностического выскабливания и гистероскопии.
Для исключения метастатических опухолей в яичники по показаниям выполняются гастроскопия, цистоскопия, экскреторная урография, ирригоскопия, колоноскопия, ректороманоскопия.
Диагностическая лапароскопия при доброкачественных опухолях яичников обладает 100%-ной диагностической точностью и нередко перерастает в лечебную.
Истинные доброкачественные опухоли яичников дифференцируют с ретенционными кистами яичников (последние обычно исчезают в течение 1-3-х менструальных циклов самостоятельно или после назначения КОК).
Лечение доброкачественных опухолей яичников
Обнаружение доброкачественной опухоли яичника является однозначным показанием к ее удалению. Хирургическая тактика в отношении доброкачественных опухолей яичников определяется возрастом, репродуктивным статусом женщины и гистотипом образования.
Обычно вмешательство заключается в удалении пораженного яичника или аднексэктомии. У пациенток репродуктивного возраста допустимо выполнение клиновидной резекции яичника с экстренной гистологической диагностикой и ревизией другого яичника.
В перименопаузе, а также при двусторонней локализации доброкачественных опухолей яичников или подозрении на их малигнизацию производится пангистерэктомия.Доступом выбора при доброкачественных опухолях яичников в настоящее время является лапароскопический, позволяющий уменьшить операционную травму, риск развития спаечного процесса и тромбоэмболии, ускорить реабилитацию и улучшить репродуктивный прогноз.
Профилактика доброкачественных опухолей яичников
Доказано, что длительный прием монофазных КОК обладает профилактическим действием в отношении доброкачественных опухолей яичников. Для исключения нежелательных гормональных изменений, важно, чтобы подбор контрацепции осуществлялся только специалистом-гинекологом.
Кроме того, отмечено, что у пациенток с реализованной генеративной функцией, доброкачественные опухоли яичников развиваются реже. Поэтому женщинам настоятельно не рекомендуется прерывание беременности, в особенности первой.
Также известно, что женщины, перенесшие гистерэктомию или перевязку маточных труб, имеют меньшие риски развития опухолей яичников, хотя данный протективный механизм остается невыясненным.
Определенное значение в профилактике доброкачественных опухолей яичников отводится достаточному употреблению растительной клетчатки, селена и витамина А.
В качестве мер скрининга доброкачественных опухолей яичников выделяют регулярные гинекологические осмотры и УЗИ малого таза.
Источник: https://healthinform.ru/meditsinskaya-entsiklopediya/ginekologicheskie-zabolevaniya/dobrokachestvennye-opukholi-yaichnikov.html
Доброкачественные опухоли и опухолевидные образования яичников

Доброкачественные опухоли яичников (ДОЯ) — одна из самых актуальных проблем современной гинекологии, так как диагностируются в любом возрасте и являются показанием для оперативного лечения. Характеризуются высоким риском малигнизации и многообразием гистологических форм.
Синонимы: фолликулярная киста яичника, киста жёлтого тела.
ЭПИДЕМИОЛОГИЯ
Считают, что одна из 70 новорождённых девочек в течение жизни заболеет опухолью яичника, а одна из 100 — умрёт от рака яичников. Опухоли и опухолевидные образования яичников составляют до 14% опухолей женских половых органов, ДОЯ — до 80% всех опухолей яичников, при этом большая часть представлена кистозными образованиями. Доброкачественные опухоли составляют 85% всех новообразований. Рак яичников занимает первое место по позднему обнаружению среди опухолей женской репродуктивной системы.
ЭТИОЛОГИЯ Этиология опухолей яичников неизвестнаФакторы риска опухолей яичника:
|
КЛИНИЧЕСКАЯ КАРТИНА
Опухолевидные образования яичников
Доброкачественные опухоли яичников
|
Определение опухолевых маркёров:
- онко- фетальные и онко- плацентарные Аг (антигены) (раковоэмбриональный Аг, альфафетопротеин, ХГЧ);
- опухоль ассоциированные Аг (СА 125, СА 199);
- фактор роста (VEGF — сосудистый эндотелиальный фактор роста);
- продукты онкогенов (BRCA1,2);
- цитологическое и гистологическое исследования.
ЭНДОСКОПИЧЕСКИЕ МЕТОДЫ
- Гистероскопия
- Диагностическая лапароскопия
Прогноз — Благоприятный
или
Вот тут какое-нить информационное сообщение!
Источник: https://pateroclinic.ru/ginekologiya/giperplasticheskie-zabolevania/dobrokachestvennie-opuholi-yaichnikov
Доброкачественные опухоли яичников – скрытая угроза болезни
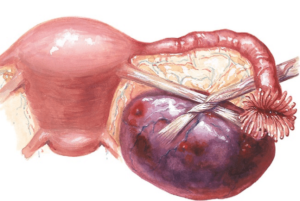
Доброкачественные опухоли яичников остаются актуальной проблемой в современной медицине. Патология занимает второе место среди остальных видов новообразований женской половой системы. Эффективность лечения зависит от своевременности диагностирования.
Что такое доброкачественные образования придатков
Данное заболевание поражает молодых женщин, снижая возможность нормального зачатия и вынашивания ребенка.
Доброкачественные образования встречаются в 80 % случаев, но значительная их часть способна перерождаться в злокачественные.
Под болезнью подразумевают группу патологических образований, которые сопровождаются разрастанием ткани и изменением размера придатков. Диагностика доброкачественных опухолей яичников затрудняется отсутствием выраженных симптомов.
Основные признаки
По мере разрастания опухоли образуют ножку, состоящую из нервов, лимфатических сосудов и связок артерий. Это затрудняет постановку диагноза из-за наличия множества симптомов.
На ранней стадии заподозрить болезнь можно по следующим признакам:
- Тянущая боль в нижней части живота, которая может быть односторонней. Дискомфорт не связан с предстоящей менструацией, поэтому должен насторожить женщину.
- Давление опухоли на мочевой пузырь провоцирует учащенное мочеиспускание.
- Вследствие разрастания новообразования в сторону кишечника возникает метеоризм.
- При перекручивании ножки опухоли появляются симптомы «острого живота».
- Появляются нарушения менструального цикла.
- Пациентки отмечают увеличение или затвердение живота, чувство тяжести.
На фоне болезни снижается масса тела, уменьшается либидо и может наступить бесплодие. Перечисленные симптомы являются поводом для обращения к врачу, который поставит правильный диагноз.
https://www.youtube.com/watch?v=d1ZZQQc9cfE
При возникновении перекрута ножки яичника необходимо срочное хирургическое вмешательство.
Обращение за медицинской помощью нельзя откладывать, если появились тревожные признаки:
- Тошнота, переходящая в рвоту;
- Внезапные боли с левой или правой стороны живота;
- Бледность кожных и слизистых покровов;
- Липкий холодный пот;
- Вздутие живота, сопровождающееся запором или диареей;
- Учащение пульса;
- Повышение температуры.
Лучше проявить бдительность и вызвать неотложку, чем рисковать собственным здоровьем и даже жизнью.
Почему развивается болезнь
К причинам развития доброкачественных опухолей яичников специалисты относят:
- Наследственность;
- Ранний или поздний период начала первых менструаций;
- Сдвиги менструального цикла;
- Раннее или позднее наступление климакса.
Риск возникновения заболевания повышают:
- Избыточный вес;
- Сахарный диабет;
- Заболевания щитовидной железы;
- Миома;
- Эндометриоз;
- Аднексит.
Внимание! С возрастом увеличивается вероятность появления новообразований придатков, поэтому раз в полгода необходимо обследоваться у гинеколога.
Классификация
Современная классификация доброкачественных опухолей яичников представляет собой несколько групп с делением на подгруппы по разным признакам. Самыми распространенными считаются следующие новообразования:
- Эпителиальные;
- Опухолевидные.
Эпителиальные составляют 70 % от общего числа и развиваются из поверхностного эпителия яичника и его основы. При пальпации такие опухоли подвижны и не вызывают болезненных ощущений. Нарушения менструального цикла не наблюдаются, а разрастание тканей провоцирует давление на соседние органы.
Опухолевидные образования классифицируются на три группы:
- Простая (серозная) киста. Плотноэластичное и подвижное новообразование, провоцирующее перекрут ножки яичника.
- Киста желтого тела. Заболевание сопровождается нарушениями менструального цикла.
Возможны скудные кровянистые выделения, нагрубание молочных желез и мнимые признаки беременности.
- Фолликулярная киста. Образуется у женщин детородного возраста, при пальпации киста эластична и подвижна, не переходит в злокачественную стадию.
Сопровождается нарушениями менструального цикла, может исчезнуть сама по себе.
Важно! Самостоятельно ставить себе диагноз очень опасно, поскольку только на УЗИ можно определить тип заболевания.
Например, киста желтого тела способна разорваться при половом акте, что чревато развитием перитонита.
Методы диагностики
Диагноз ставится после разностороннего обследования:
- Бимануальный осмотр у гинеколога. Если при пальпации внутренних половых органов возникло подозрение на заболевание, женщину направляют на ультразвуковое исследование.
- Проведение УЗИ. При помощи обследования можно подтвердить диагноз и установить вид новообразования.
- Гистологическое исследование. Для выявления природы образования придатков производится определение опухолевых маркеров.
На основании поставленного диагноза назначаются клинические рекомендации по устранению доброкачественных опухолей яичников.
Виды лечения
Основным способом лечения доброкачественных опухолей яичников остается хирургическое вмешательство, при условии, что опухоль сохраняется в течение полугода. Во время операции может проводиться:
- Частичное удаление придатка;
- Полное удаление придатка и маточной трубы.
При выборе тактики следует учитывать решающие факторы:
- Гистологический тип опухоли;
- Возраст женщины;
- Репродуктивный статус пациентки.
Операция чаще всего проводится лапароскопически, что позволяет снизить травматизм и последующее развитие спаечных процессов. Период реабилитации занимает всего несколько дней, после чего женщина может вернуться к привычному образу жизни.
Профилактические меры
Главной причиной запущенности заболевания считается его скрытое развитие и слабовыраженные симптомы.
Профилактика доброкачественных опухолей яичников включает:
- Регулярное посещение гинеколога (раз в полугодие даже при отсутствии жалоб);
- Контроль гормонального фона.
Важно! Патологические изменения подавляются после беременности и родов, у нерожавших женщин опухоли развиваются чаще. Также специалисты не рекомендуют планировать рождение ребенка в позднем возрасте.
https://www.youtube.com/watch?v=g7TnzKScEhE
При плановых визитах к гинекологу, вовремя собранном анамнезе и грамотной профилактике снижается риск возникновения опухолей и последующих осложнений. Диагностирование доброкачественного образования не означает, что можно пренебрегать назначениями врача. В 20 % случаев «безобидные» опухоли способны перерождаться в злокачественную форму, если вовремя не лечить заболевание.
Источник: https://myvenerolog.ru/v-chem-realnaya-opasnost-dobrokachestvennyh-opuholey-yaichnikov/
Неэпителильные опухоли яичников: клинические рекомендации, протоколы лечения
1. 2017 Клинические рекомендации «Неэпителильные опухоли яичников» (Ассоциация онкологов России).
Неэпителиальные опухоли яичников – гетерогенная группа злокачественных опухолей яичников, исходящих не из покровного эпителия ячиников.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
1. |
Выполнена морфологическая верификация диагноза до начала лечения, за исключением случаев тяжелого состояния пациента |
IV |
C |
|
2. |
До ОФЭ и после нее определены уровни АФП, ХГЧ и ЛДГ |
Ia |
A |
|
3. |
Патоморфологическое заключение после ОФЭ отражает все рекомендованные показатели |
Ia |
A |
|
4. |
Пациенту предложена криопрезервация спермы до начала химиотерапии |
IV |
C |
|
5. |
Соблюдение доз и интервалов режимов химиотерапии в соответствие с рекомендациями |
III |
B |
|
6. |
Оценка прогностической группы по IGCCCG перед началом химиотерапии первой линии в случае распространенного опухолевого процесса |
Ia |
A |
|
7. |
Выполнено удаление резидуальной опухоли при несеминоме |
IIa |
B |
|
8. |
Выполнение периоперационной антибиотикопрофилактики (у больных, кому выполнено хирургическое лечение) |
Ia |
A |
|
9. |
Выполнение тромбопрофилактики послеоперационных осложнений (при условии отсутствия противопоказаний к её проведению; у больных, кому выполнено хирургическое лечение) |
Ia |
A |
|
10. |
Отсутствие кровотечения в раннем послеоперационном периоде (у больных, кому выполнено хирургическое лечение) |
IV |
C |
|
11. |
Отсутствие незапланированного инородного тела в области операционного поля (у больных, кому выполнено хирургическое лечение) |
IV |
C |
|
12. |
Выполнение хирургического лечения в течение 14 дней с момента госпитализации (перевода) в хирургическое отделение (в случае если состояние больного тяжелое ECOG 3-4, этот период мог быть увеличен до 28 дней) |
IV |
C |
Уровни достоверности доказательств в соответствии с классификацией Агентства по политике медицинского обслуживания и исследований (AHCPR, 1992)
|
Уровни достоверности доказательств |
Описание |
|
Ia |
Доказательность, основанная на мета-анализе рандомизированных контролируемых исследований |
|
Ib |
Доказательность, основанная как минимум на одном рандомизированном контролируемом исследовании с хорошим дизайном |
|
IIa |
Доказательность, основанная как минимум на одном крупном нерандомизированном контролируемом исследовании |
|
IIb |
|
|
III |
Доказательность, основанная на неэкспериментальных описательных исследованиях с хорошим дизайном, типа сравнительных исследований, корреляционных исследований и исследований случай-контроль |
|
IV |
Доказательность, основанная на мнении экспертов, на опыте или мнении авторов |
Уровни убедительности рекомендаций в соответствии с классификацией Агентства исследований и оценки качества медицинского обслуживания (AHRQ, 1994)
|
Уровень убедительности рекомендации |
Уровни достоверности доказательств |
Описание |
|
A |
Ia, Ib |
Доказательность, основанная как минимум на одном рандомизированном контролируемом исследовании с хорошим дизайном |
|
B |
IIa, IIb, III |
Доказательность, основанная на хорошо выполненных нерандомизированных клинических исследованиях |
|
C |
IV |
Доказательность, основанная на мнении экспертов, на опыте или мнении авторов. Указывает на отсутствие исследований высокого качества |
Источник: https://bz.medvestnik.ru/nosology/Neepitelilnye-opuholi-yaichnikov.html